Лечим мужское бесплодие народными средствами. Мужское бесплодие: причины, методы лечения у андролога, народные средства.
Мужское – это неспособность мужчины к зачатию ребенка в течение одного года незащищенной половой жизни, при условии, что женщина здорова и способна к оплодотворению. Если у семейной пары возникает проблема с зачатием ребенка, то обследование следует пройти и мужчине и женщине, так как возможно наличие проблем со здоровьем у обоих половых партнеров. См. .
Основные причины мужского бесплодия – это нарушенное выделение сперматозоидов во время семяизвержения и плохое качество спермы. Некачественная сперма содержит малое количество сперматозоидов, сперматозоиды имеют неправильную форму или плохую подвижность. К мужскому бесплодию могут приводить следующие заболевания: травмы яичек, варикоцеле, гормональные расстройства, воспаление яичек, наличие антител к сперматозоидам и пр.
Основные методы диагностики мужского бесплодия это: анализ спермы (спермограмма), выявление антител к сперматозоидам, анализ крови на гормоны, анализы на инфекции и др. Лечение мужского бесплодия зависит от причины и включает лекарственное лечение или хирургическую операцию. См. Все о лечении бесплодия у женщин и у мужчин.
Как узнать, бесплоден ли мужчина?
Если у семейной пары возникают сложности с зачатием ребенка, а именно, беременность не наступает в течение одного года регулярных незащищенных половых контактов, то обследование на бесплодие следует пройти и мужчине и женщине. До проведения анализов невозможно уточнить, бесплоден ли мужчина.
Что такое сперма и сперматозоиды?
Сперма – это жидкость, которая содержит большое количество мужских половых клеток, сперматозоидов. Сперматозоиды вырабатывают в яичках и во время семяизвержения (оргазма) выделяются в мочеиспускательный канал, а затем попадают во влагалище женщины. Далее сперматозоиды самостоятельно передвигаются в направлении яйцеклетки.
Для того чтобы сперма мужчины смогла оплодотворить женскую яйцеклетку, в ней должно содержаться нужное количество здоровых, подвижных сперматозоидов.
Какие причины могут привести к бесплодию у мужчины?
Мужское бесплодие может быть вызвано множеством различных заболеваний. Большинство этих заболеваний протекают бессимптомно, поэтому часто мужчина даже не подозревает о том, что болен. Бесплодие у мужчин может быть связано с плохим качеством спермы или с тем, что сперматозоиды не выделяются во время семяизвержения.
Бесплодие после травм яичек
Травмы яичек являются одной из наиболее частых причин мужского бесплодия. Некоторые исследования говорят о том, что у 30-40% мужчин, имевших травму яичек, наблюдаются отклонения в составе спермы.
Основные симптомы травм яичек это: сильная боль, покраснение, увеличение размеров мошонки. Даже давние травмы яичек могут стать причиной мужского бесплодия.
Бесплодие после свинки (эпидемического паротита)
Недавно проведенные операции под наркозом, инфаркт миокарда , инсульт , обширные ожоги и другие серьезные заболевания могут приводить к временному бесплодию из-за нарушения выработки мужских половых гормонов. Через 3-6 месяцев, как правило, способность к зачатию полностью восстанавливается.
Лечение хронических заболеваний также может сказаться на способности зачать ребенка. Длительный прием некоторых лекарств может нарушить выработку сперматозоидов и приводить к бесплодию у мужчин. К таким лекарствам относят: амиодарон, спиронолактон, химиотерапия рака (циклофосфамид, метотрексат и пр.), колхицин, аллопуринол, антибиотики (эритромицин, гентамицин, тетрациклин), сульфасалазин, стероидные гормоны и пр. Как правило, через некоторое время после окончания приема этих лекарств способность к зачатию у мужчины полностью восстанавливается.
Бесплодие и импотенция
Сама по себе импотенция (неспособность достигнуть или поддержать эрекцию) не является непосредственной причиной бесплодия. Это означает, что у мужчины, страдающего импотенцией, могут быть здоровые, подвижные сперматозоиды, способные оплодотворить яйцеклетку.
Тем не менее, если мужчина затрудняется произвести половой акт, и у него не происходит семяизвержение, то наступление беременности у его партнерши становится невозможным.
Бесплодие и возраст мужчины
Возраст мужчины, как правило, незначительно сказывается на способности к зачатию ребенка. Некоторые исследования показали, что в сперме пожилых мужчин содержится большее количество «неправильных» сперматозоидов, однако содержание здоровых сперматозоидов достаточно для того, чтобы зачать ребенка.
Как выяснить причину бесплодия у мужчины?
Для того чтобы уточнить причину бесплодия врач может порекомендовать вам следующе обследования:
- Анализ спермы (спермограмма) позволяет врачу определить, какое количество сперматозоидов содержится в сперме, а также выяснить форму, подвижность сперматозоидов и множество других параметров, влияющих на качество спермы. См. .
- Анализ крови или спермы на антитела к сперматозоидам показывает наличие особых белков, снижающих подвижность сперматозоидов. Такие белки (антитела) могут вырабатываться в организме мужчины после операций на яичках (особенно, после вазектомии – пересечение семявыносящих протоков), травм яичек, воспаления яичек и пр.
- Анализ крови на половые гормоны позволяет вашему врачу определить количество половых гормонов: тестостерона, фолликулостимулирующего гормона (ФСГ) и лютеинизирующего гормона (ЛГ), пролактина . Слишком большое или слишком малое количество этих гормонов может приводить к бесплодию.
- УЗИ широко используется для диагностики причин бесплодия. УЗИ мошонки позволяет врачу определить состояние яичек, придатков яичек, семенного канатика. УЗИ через прямую кишку (трансректальное УЗИ) может потребоваться в том случае, если анализ спермы показал отсутствие сперматозоидов и ваш врач подозревает закупорку семявыносящего протока.
- Биопсия яичек – это исследование под микроскопом участка ткани яичек. Образец для биопсии обычно получают с помощью иглы или через небольшой разрез мошонки (под местным наркозом). С помощью этого анализа врач может выявить заболевания яичек, приводящие к бесплодию.
- Вазография — это метод определения проходимости семявыводящих путей у мужчины. Вазография назначается при подозрении на закупорку протоков, через которые сперматозоиды выделяются во время семяизвержения.
Лечение бесплодия у мужчин рассмотрено в статье .
Неспособность мужского зрелого организма к оплодотворению называется бесплодием. Проявляется проблема, как правило, при многократных попытках безуспешного зачатия в паре. По статистике, среди российских семей в 45% случаев ставят бесплодие у мужчин как основную причину неспособности зачать ребенка.
Причины возникновения мужского бесплодия
Таков менталитет, что первой идет к врачу женщина. И когда после комплексного обследования обнаруживается, что она здорова, репродуктивная система готова к зачатию, возникают подозрения в отношении партнера.
Для успешного оплодотворения и развития зародыша необходимы следующие условия:
- полноценный сперматогенез правильных сперматозоидов;
- дозревание сперматозоидов;
- физиологически нормальная эякуляция;
- активность сперматозоидов вне половых мужских путей до момента слияния с яйцеклеткой и полноценного оплодотворения.
Бесплодие у мужчины может носить как врожденный характер, так и приобретенный. Врожденная неспособность к оплодотворению развивается вследствие различных патологий в развитии яичек (крипторхизм, гипогонадизм и т. д.). Нередки нарушения в развитии уретры. Чаще диагностируется гипоспадия, стриктура. При этих аномалиях развития сперма не попадает во влагалище.
Заболевания, приводящие к бесплодию у мужчин
Причин приобретенного мужского бесплодия множество. Наиболее часто это состояние связано с перенесенными заболеваниями. Хронические воспалительные заболевания изменяют нормальный сперматогенез, приводят к образованию аномальных сперматозоидов, неспособных к оплодотворению. Провоцировать невозможность к зачатию могут следующие патологии:
- эпидемический паротит (свинка);
- заболевания, передающиеся половым путем;
- неинфекционные воспалительные процессы;
- аномалии развития в репродуктивной системе (крипторхизм, гипоспадия, варикоцеле, гипогонадизм);
- сахарный диабет;
- интоксикации;
- травмирование репродуктивных органов, хирургические вмешательства;
- гормональные нарушения;
- генетический фактор.
Бесплодие у мужчины, причины возникновения которого, как правило, носят комплексный характер, устанавливается чаще всего.
Факторы, способствующие развитию патологии
Помимо патологий, сопровождающихся явлениями воспаления, нарушения кровоснабжения, гормональными перестройками, существуют способствующие факторы. Их наличие усугубляет действие основных причин или является пусковым механизмом развития нарушений в репродуктивной системе организма.
 Факторы бесплодия у мужчин очень разнообразны:
Факторы бесплодия у мужчин очень разнообразны:
- работа с вредными производственными факторами (ионизирующее излучение, вибрация, химические вещества, электромагнитные волны);
- гиподинамия, сидячая работа;
- пагубные привычки (алкоголизм, курение);
- профессиональные велосипедные тренировки;
- обтягивающее белье;
- перегревание и переохлаждение органов таза;
- психоэмоциональные перегрузки, стрессы.
Не такие уж и страшные на первый взгляд, все эти причины негативно отражаются на показателях спермы. Ее качественные и количественные характеристики снижаются.
Виды мужского бесплодия и их особенности
По характеру бесплодие бывает трех видов:
- Секреторная форма бесплодия выражается в неспособности половых желез к выработке достаточного количества активных сперматозоидов. Чаще это связано с нарушением кровоснабжения тканей семенников. При этом мужские половые клетки имеют дефекты, их содержание в семенной жидкости резко снижено.
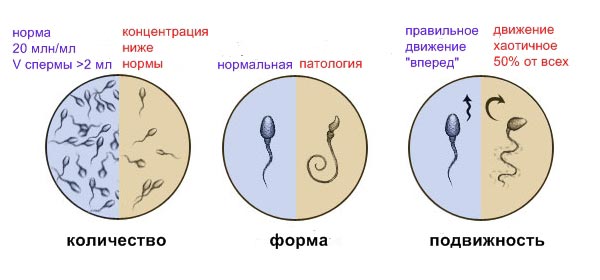 О чем расскажет спермограмма
О чем расскажет спермограмма
- Нарушение фертильной способности у мужчины в этом случае – сложная форма для диагностики и лечения. Факторами бесплодия по аутоиммунному механизму чаще являются травмы, хирургические вмешательства. Антиспермальные антитела воспринимают собственные половые клетки как чужеродные антитела. Они снижают подвижность сперматозоидов, могут негативно влиять на сам процесс сперматогенеза. Сперматозоиды не могут проникнуть в цервикальную жидкость.
- Экскреторное бесплодие. Причиной экскреторного нарушения чаще являются перенесенные воспалительные заболевания, пороки развития уретры и придаточных половых желез. Вызвать бесплодие такого типа может обструкция семявыносящих протоков, а также асперматизм. При этой форме изменяются качественные показатели спермы: снижается концентрация сперматозоидов, их активность, появляются патологические половые клетки.
Если зачатие при аутоиммунном бесплодии все-таки произошло, антитела нарушают дробление зиготы, затрудняют развитие зародыша, могут быть причиной .
Признаки и симптомы мужского бесплодия
Симптомы бесплодия у мужчин чаще носят размытый, неконкретный характер. Сексуальная конституция, половая активность мало отражается на способности к зачатию. Как правило, бесплодные мужчины ведут весьма активную половую жизнь, не испытывают признаков сексуального бессилия, импотенции. Мужчина чаще сам не в курсе своей проблемы. Никаких явных симптомов, физического недомогания при нарушении фертильных способностей не наблюдается.
В 90% случаев мужское бесплодие протекает практически бессимптомно. Для него характерен один существенный признак: отсутствие оплодотворения при регулярной половой жизни в течение одного года без контрацептивов на фоне репродуктивной способности партнерши.
| Явные признаки мужского бесплодия | Косвенные признаки нарушения репродуктивной функции |
|
|
Аутоиммунные и генетические отклонения не имеют клинических признаков.
Разнообразные причины бесплодия у мужчин, признаки болезни, не имеющие явных проявлений, приводят к несвоевременности обращения за квалифицированной помощью узких специалистов. Это коварная патология, выявляющаяся, как правило, только после многолетних бесплодных попыток мужчины обзавестись потомством.
Диагностика мужского бесплодия
Диагноз бесплодие устанавливается после комплексного обследования организма мужчины. Врач собирает тщательный анамнез, анализирует факторы, способные привести к нарушению фертильной функции. Некоторые патологии развития (гипосадия, крипторхизм) диагностируются еще в новорожденном возрасте.
Варикоцеле обнаруживается при медицинском осмотре в случае обращения мужчины с жалобами на болезненность во время полового акта. При проведении осмотра обнаруживается также гипогонадизм.
 Наиболее информативными являются следующие методы исследования:
Наиболее информативными являются следующие методы исследования:
- качественные и количественные показатели семенной жидкости;
- комплексные анализы крови и мочи;
- иммунологические исследования;
- анализы на венерические заболевания;
- исследования секрета предстательной железы;
В большинстве случаев расшифровка дает полную картину фертильной способности у мужчины. Этот информативный вид микроскопического и морфологического анализа позволяет судить о подвижности сперматозоидов, их количестве. Выявляет спермограмма дефекты в строении мужских половых клеток, вязкость спермы, ее кислотность и т. д.
Проведение ультразвукового исследования позволяет исключить заболевания и патологии предстательной железы и яичек. Для диагностики воспалительного заболевания применяют микроскопические методы исследования биологических жидкостей.
Гормональные анализы направлены на определение концентрации в крови тестостерона, эстрогена и других гормонов. По их результатам оценивается гормональный фон мужского организма, что важно в диагностике и лечении мужского бесплодия.
При подозрении на непроходимость семенных канальцев, врач назначит рентгенологическое исследование с контрастным веществом. Мужчинам, страдающим варикоцеле, может быть назначена допплерография.
При необходимости будут назначены дополнительные методы исследования, консультация у эндокринолога, андролога, сексопатолога.
Стоит заметить, что мужчинам довольно сложно решиться на прохождение диагностики в силу того, что большую часть процедур они воспринимают как унизительные, а еще часть — довольно болезненная. Крайне важно поддерживать супруга, чтобы вместе преодолеть возникшие сложности на пути к беременности.
Профилактика мужского бесплодия
Этиология возникновения нарушений фертильной способности мужского организма многообразна. Поэтому профилактика бесплодия носит комплексный характер. Заботиться о мужском здоровье необходимо с детского возраста. Обязательны регулярные посещения хирурга и уролога в период полового созревания.
Здоровый образ жизни – одно из основных профилактических мероприятий бесплодия. Умеренные занятия спортом, физические нагрузки – залог улучшения функций репродуктивной системы. Важен полный отказ мужчины от курения и употребления алкоголя. Нежелательны частые перегревания (бани, сауны) и переохлаждения организма.
Полноценное питание, богатое белками, питательными веществами, витаминами и микроэлементами – хорошая профилактика не только бесплодия, но и крепкого иммунитета. Пища должна быть здоровой, натуральной. Из рациона исключаются острые, копченые, жареные блюда. Основу питания должны составлять рыба, мясо, овощи и фрукты. Немаловажную роль играет защита мужского организма от стрессов и негативных психоэмоциональных факторов. Регулярная полноценная сексуальная жизнь с постоянной партнершей также благотворно влияет на фертильную способность мужчины.
Бесплодие у мужчин – проблема не только медицинского характера, но и социального. Нарушение фертильных способностей сильной половины приводит к психоэмоциональным проблемам в семье, снижает качество социальной жизни. Поэтому необходимо как можно раньше обратиться за медицинской консультацией, начать вести здоровый образ жизни, исключить факторы, которые способствуют развитию репродуктивной дисфункции у мужчин.
Создавая Землю и жизнь на ней, природа и Всевышний поделили людей на мужчин и женщин. С тех пор мужчину видят защитником и хозяином, воином и охотником, добытчиком и строителем. Каким должен быть мужчина? Сильным и добрым, справедливым и надежным, честным и находчивым…
Любящий муж, заботливый сын, настоящий друг, внимательный отец — таким настоящего мужчину хотят видеть все. Но иногда в запрограммированной природой последовательности что-то происходит не так и случается непонятный сбой, который не позволяет мужчине почувствовать себя отцом.
Что такое бесплодие?
В медицине для бесплодия используется латинский термин Sterilitas, однако, какое бы слово не использовалось, суть проблемы остается неизменной. И если мужчина детородного возраста и женщина детородного возраста, имея регулярные половые отношения (не менее одного раза в неделю) и не используя для предохранения во время половой жизни любой из способов, не могут в течение года дать начало новой жизни, то такая пара считается бесплодной.
Бесплодие — это серьезнейшая проблема, которая тщательно изучается и врачами-практиками, и огромными научными институтами в разных странах: ведутся наблюдения, создаются специальные программы и предпринимаются самые серьезные усилия для того, чтобы познать радость материнства и отцовства смог любой человек.
Насколько серьезна проблема мужского бесплодия? Статистические данные Всемирной Организации Здравоохранения свидетельствуют, что с проблемой бесплодия за весь репродуктивный период жизни сталкивается до 8 % супружеских пар во всем мире.
Медицинская статистика в течение многих десятилетий приводила убедительные цифры, согласно которым бесплодие у женщин встречалось гораздо чаще, чем у мужчин. И даже последние статистические данные могли бы подтвердить все ту же старую мысль, что в бесплодии пары чаще главная роль остается за женщиной, поскольку статистика сообщает о цифрах бесплодия по гендерному различию: 79,4 % случаев бесплодных браков бесплодны из-за и 20,6 % — из-за мужского. То есть получается, что из пяти бесплодных браков на мужское бесплодие приходится только один…
К сожалению, исследователи этой проблемы, которые работали во многих станах и с людьми разного возраста и из разных социальных групп, пришли к однозначному и совершенно неутешительному выводу — показатели мужского бесплодия очень сильно занижены (в несколько раз), поскольку мужчины гораздо реже обращаются за врачебной консультацией по этому вопросу и, как следствие, за своевременной квалифицированной диагностикой и помощью.
Последние данные, полученные Всемирной Организацией Здравоохранения (ВОЗ), позволяют сделать совершенно неутешительный вывод: в общей структуре бесплодия мужское бесплодие занимает около половины случаев. Также специалисты Всемирной Организации Здравоохранения сделали еще один крайне неутешительный вывод о том, что виной столь грустной ситуации с мужским бесплодием очень сложно считать что-то одно, потому что среди травмирующих факторов следует выделять не только образ жизни и экологические условия, но и часто — отсутствие культуры регулярной и постоянной заботы о своем здоровье.
А ведь своевременные тесты и результаты своевременных анализов позволили бы выявить проблему, в том числе и бесплодие, на самой ранней стадии и немедленно провести и своевременную уточняющую диагностику, и необходимое лечение, а также вовремя откорректировать образ жизни и некоторые привычки, которые могут быть важными для полноценной реализации детородной функции мужчины.
Основные причины мужского бесплодия
Чаще всего в основе мужского бесплодия лежат проблемы со спермой — спермы должно быть достаточно, причем сперма должна быть определенного качества, то есть сперматозоиды должны быть достаточно жизнеспособными, жизнестойкими и подвижными.
Известно, что со времени полового созревания в мужском организме каждую секунду вырабатывается более чем тысяча сперматозоидов — и так непрерывно до самой смерти.
Однако даже при таком активном вырабатывании сперматозоидов помешать качественному оплодотворению женской яйцеклетки могут и заболевания, и внешние причины, и любые неблагоприятные факторы.
Ученые, которые занимаются вопросами мужского бесплодия, утверждают, что вызвать мужское бесплодие может немалое количество причин, однако все эти причины можно свести к трем важнейшим проблемам.
- Прежде всего , в структуре мужского бесплодия очень важна проблема неполноценности сперматозоидов , то есть когда какими-то внутренними причинами или внешними воздействиями нарушается подвижность сперматозоидом или их жизнеспособность.
- Вторая проблема , которая тоже может быть определяющей в мужском бесплодии, — это резкое уменьшение количества сперматозоидов .
- И третья проблема — продвижение сперматозоидов по семявыносящим путям может быть по какой-то причине нарушено , как следствие — выброс сперматозоидов наружу тоже нарушается.
Не секрет, что проблемы, возникающие с эякуляцией, могут быть вызваны причинами, которые, казалось бы, довольно далеки от половой сферы. Например, такими причинами могут стать диабет, рассеянный склероз, травма позвоночника, последствия хирургического вмешательства и даже психологические проблемы.
Однако рассмотрение самой по себе проблемы не дает возможности ее устранить. Для того, чтобы найти пути решения, следует как можно детальнее изучить причины этих проблем.
Безусловно, охватить все без исключения причины просто нереально, даже хотя бы потому, что иногда причина бывает сугубо индивидуальной, однако некоторые причины мужского бесплодия встречаются достаточно часто и их значение в структуре мужского бесплодия достаточно велико.
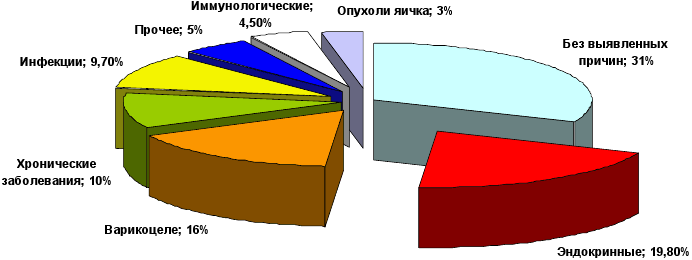
Внимание! По результатам медицинских наблюдений за бездетными парами удалось выяснить, что причина невозможности зачатия заключается в мужчине в 32 % случаев, в 25 % случаев — причина в женском бесплодии, в 17 % следует говорить о проблемах обоих партнеров, в остальных же случаях (26 %) речь идет о бесплодии невыясненного генеза.
Одна из причин мужского бесплодия, которая встречается наиболее часто, — это варикоцеле , на чью долю приходится до 15 % мужского бесплодия. Варикоцеле — это заболевание, при котором вены яичка расширяются, как и расширяются вены так называемого семенного канатика, который представляет собой расположенный в мошонке специальный канал для выведения спермы.

В результате варикоцеле, то есть расширения вен, температура в яичках повышается и становится выше, чем необходимо, в результате таких нарушений в работе яичек сперматозоиды, которые очень чувствительны к температурному режиму, повреждаются и оплодотворить яйцеклетку уже не могут.
От 10 до 12 % в структуре мужского бесплодия занимают травмы мужских половых органов и врожденные дефекты мужских половых органов . Очень известны такие врожденные дефекты, как перекручивание яичек или даже их неопущение. Совершенно понятно, что если орган дефектный, то полноценно функционировать он не сможет, поэтому при выявлении у мальчика врожденного дефекта половых органов необходимо немедленно обратиться к специалисту: большинство врожденных дефектов лучше всего исправлять в ближайшие недели после рождения. Что же касается травм мужских половых органов, то и в этом случае обращение к врачу совсем не помешает.
Третье место в структуре причин мужского бесплодия, что составляет примерно 10 % всех случаев бесплодия, занимают инфекционные заболевания . Безусловно, многие немедленно вспомнили о так называемых заболеваниях, передающихся половым путем (ЗППП), к которым относятся и гонорея, и хламидиоз, и трихомониаз, и гарденелез, и сифилис… Что касается этих инфекционных заболеваний, то при малейшем подозрении на такую возможность, необходимо срочно обратиться врачу, чтобы получить своевременную и адекватную медицинскую помощь.
Внимание! Самолечение заболеваний, передающихся половым путем (ЗППП), ни в коем случае непозволительно: симптомы многих ЗППП схожи и без лабораторной диагностики просто неразличимы; лечатся эти инфекции только антибиотиками, однако выбор антибиотика может осуществить только врач, поскольку бактерии приобретают резистентность ко многим антибиотикам, и пить некоторые лекарства, даже самые сильные, может быть просто бесполезно; необходим постоянный лабораторный контроль.
Любое из перечисленных заболеваний может стать причиной непроходимости семявыводящих путей или способны оставить на внутренних слизистых рубцы, которые мешают сперматозоидам нормально передвигаться.
Среди инфекционных заболеваний, которые способны самым пагубным образом повлиять на мужскую репродуктивную функцию, издавна известно обычное детское заболевание со смешным названием «свинка» (иначе — паротит). Однако если паротитом переболел мальчик, и особенно подросток, то проблемы с возможностью зачать ребенка практически неминуемы.
Паротит, особенно если этим заболеванием страдал подросток уже после периода полового созревания, может стать причиной серьезного повреждения яичка, точнее, обоих яичек, и спровоцировать разрушение производящих сперматозоиды клеток семенных канальцев. А если клетки семенных канальцев разрушены, то вырабатывать сперматозоиды яички больше не смогут.
Еще одна причина мужского бесплодия — воспалительные заболевания мужских половых органов , к которым относится и простатит (воспалительный процесс предстательной железы), и уретрит (воспалительный процесс мочеиспускательного канала).
Безусловно, при своевременном обращении к врачу и при тщательном выполнении всех врачебных рекомендаций плодотворная борьба с этими воспалительными заболеваниями вполне возможна.
Заметное место в структуре мужского бесплодия занимают и расстройства, имеющие эндокринную природу , в том числе гипер- и гипогонадотропный гипогонадизм, гиперпролактинемия, другие. Чтобы определить причину таких нарушений, необходимо определить гормональный статус организма и выяснить количество некоторых гормонов, среди которых очень важны , тестостерон, ФСГ и ЛГ.
Причиной мужского бесплодия могут быть сексуальные нарушения , в том числе и нарушение эрекции, и преждевременная эякуляция (семяизвержение), и другие проблемы. Самостоятельно бороться с сексуальными нарушениями врядли получится, а вот профессиональный врач-сексопатолог сможет оказать необходимую помощь.
Еще одна возможная причина мужского бесплодия — , когда в работе иммунной системы по какой-то причине, установить которую очень сложно, происходит сбой, в результате чего организм начинает активно вырабатывать специальные вещества (аутоиммунные антитела), повреждающие и уничтожающие сперматозоиды.
Среди причин мужского бесплодия можно назвать и гормональные нарушения , в том числе и недостаточное количество тестостерона, который известен как один из главных мужских гормонов. Очень важно проверять и контролировать содержание гормонов, если половое созревание началось позже (задержка полового созревания) или если наблюдались любые другие признаки неправильного, выходящего за пределы нормы, развития ребенка.
Для полноценной половой функции мужчины очень важен нормальный уровень фолликулостимулирующего гормона, или ФСГ. Если же уровень этого гормона в крови повышен, это может свидетельствовать о том, что сперматозоидов вырабатывается очень мало или же о том, что сперматозоиды не вырабатываются вообще.
Одной из возможных причин мужского бесплодия следует назвать анатомические изменения строения мужских половых органов или их дефекты . Например, речь может идти о гипоспадии. При этом паталогическом состоянии наружное отверстие мочеиспускательного канала открывается не там, где это происходит в норме: не в головке пениса (полового члена), а у самого корня мошонки — вот именно поэтому сперма не может попасть во влагалище.
Еще одна причина, имеющая анатомическую первопричину, — отсутствие семявыводящих протоков, которое может быть врожденным; или же непроходимость семявыводящих протоков, которая может быть связана с приобретенным воспалительным процессом или с заболеванием генетического происхождения, например, с муковисцидозом или фиброкистозом.
Внимание! Если выработка сперматозоидов уменьшилась или вообще прекратилась в результате повреждения сперматогенного эпителия, который возник в результате химиотерапии, радиоактивного облучения, воздействия токсических веществ, влияния высоких температур, инфекционных заболеваний, травмирующих воздействий на мошонку, водянки яичек и по другим причинам, необходимо принимать во внимание, что этот процесс может иметь обратимый характер, но в особенно запущенных случаях может стать и необратимым.
Кроме внутренних причин мужского бесплодия достаточно часто можно встретить и случаи мужского бесплодия по так называемым внешним причинам. Если говорить честно, то многие внешние причины своего бесплодия мужчина способен создать для себя совершенно самостоятельно.
К внешним причинам мужского бесплодия относится злоупотребление (да и вообще неоправданное употребление) так называемыми психоактивными веществами, к которым относятся алкогольные напитки, табачные изделия, наркотические вещества (как натурального, так и синтетического происхождения). К этой же группе относится и злоупотребление некоторыми медикаментозными средствами.
К внешним же причинам, которые способны отрицательно повлиять на мужское бесплодие, относятся экологические факторы, в том числе повышение радиоактивного фона, распространение пестицидов, критическая нехватка в структуре питания витамина С и цинка.
Еще одна внешняя причина мужского бесплодия — неправильный режим, неправильная одежда, то есть те факторы, которые легко изменить. В частности, для мужчин неполезна слишком тугая одежда, фанаты сауны тоже не могут с уверенностью рассчитывать на значительные успехи в достижении отцовства; оказывают немалое влияние на мужское бесплодие и излишние старания в тренажерных залах или любые другие сверхтяжелые физические нагрузки.
Выводы
Какой же представитель мужского рода не хочет иметь наследника, которого можно будет научить всему, что должен знать мужчина, и которому можно будет когда-то передать свое дело? Какой же мужчина не хочет иметь дочь — красавицу и умницу, которую можно холить и лелеять, баловать и оберегать? Какой же мужчина не хочет построить для своей семьи дом и посадить рядом сад?..
Об этом даже смешно спрашивать, потому что любой мужчина — хозяин, отец, защитник, воин, строитель, создатель, поэт и музыкант… Но вот иногда за право иметь сына или дочь мужчине придется побороться. Может быть, надо даже самым маленьким мальчикам говорить о том, что из каждого должен вырасти настоящий отец семейства, поэтому для будущих жизненных побед даже самые маленькие мальчики должны знать, что запорука здоровья и будущих здоровых детей — это только правильный образ жизни, где нет места ни гневу, ни оскорблениям, ни ненависти, ни алкоголю, ни табаку, ни праздности.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
За последние годы особую значимость как медицинскую, так и социальную, приобрело нарушение репродуктивной функции у мужчин, состоящих в браке. Показатели демографии в России и во многих других странах свидетельствуют об увеличении частоты инфертильного (бесплодного) состояния мужчин. Мужское в мире достигает в среднем 30-50%.
Бесплодие у мужчин возникает в результате разнообразных патологических процессов в организме, которые оказывают неблагоприятное воздействие на эндокринные железы, в том числе и половые. Отрицательное воздействие этих процессов на эндокринные и половые железы, центральную нервную систему, непосредственное повреждение половых желез приводят к изменениям дистрофического характера в семенных канальцах и тканях яичка. А ведь именно мужские яички ответственны за развитие сперматозоидов. Вследствие нарушений в развитии сперматозоидов, сперма становится неполноценной, то есть имеются отклонения от нормы. Совокупность всех нарушений спермы носит обобщенное название патозооспермии .
Согласно данным результатов исследований всемирной организации здравоохранения бесплодием страдают 10-15% супружеских пар. Причем в 5-15% случаев, при использовании рекомендованных методов обследования, причины нарушений репродуктивной функции выявить не удается. Такие супружеские пары с диагнозом бесплодие неясного происхождения направляются на длительные повторные исследования. Причем повторные обследования рассчитаны на исключение ошибок в предшествовавших исследованиях, а в перспективе им рекомендуют различные методы вспомогательных репродуктивных технологий – ЭКО, инсеминация спермой мужа, перенос эмбриона плюс ЭКО. Очевидно, что лечение бесплодия и рождение детей в такой ситуации растягивается на годы. Логично предположить, что при отсутствии точного диагноза частота наступления чрезвычайно низка.
Многопричинность мужского бесплодия, сложность развития заболевания, сложные механизмы взаимодействия мужских половых желез с другими эндокринными органами и системами организма – все эти факторы затрудняют разработку соответствующих методов лечения нарушений нормального развития сперматозоидов.
В чем сложность диагностики причин мужского бесплодия?
 В случае бесплодия в браке следует обследовать обоих супругов, что помогает прийти к конечному результату – установить причину бесплодия супружеской пары. Совокупность тщательного обследования партнеров и точность установленного диагноза во многом определяют успешность лечения и возможность рождения долгожданного потомства. Тем не менее, препятствием для успешного выявления причинных факторов бесплодия является отсутствие оптимального алгоритма обследования в зависимости от специфики заболевания, определяющего необходимый набор исследований, их последовательность, и, позволяющего исключить малоинформативные и необязательные процедуры и обследования. Алгоритмы обследования мужчин разрабатываются на основании данных медицинской литературы, рекомендаций известных медицинских центров, исследовательских институтов, профильных кафедр медицинских университетов, международных медицинских организаций, а также с учетом опыта и результатов исследований конкретных специалистов и медицинских клиник.
В случае бесплодия в браке следует обследовать обоих супругов, что помогает прийти к конечному результату – установить причину бесплодия супружеской пары. Совокупность тщательного обследования партнеров и точность установленного диагноза во многом определяют успешность лечения и возможность рождения долгожданного потомства. Тем не менее, препятствием для успешного выявления причинных факторов бесплодия является отсутствие оптимального алгоритма обследования в зависимости от специфики заболевания, определяющего необходимый набор исследований, их последовательность, и, позволяющего исключить малоинформативные и необязательные процедуры и обследования. Алгоритмы обследования мужчин разрабатываются на основании данных медицинской литературы, рекомендаций известных медицинских центров, исследовательских институтов, профильных кафедр медицинских университетов, международных медицинских организаций, а также с учетом опыта и результатов исследований конкретных специалистов и медицинских клиник.Таким образом, раннее выявление, качественная диагностика, соответствующее комплексное лечение, профилактика заболеваний мужской мочеполовой сферы на сегодняшний день являются достаточно актуальной проблемой.
Опыт использования алгоритмов обследования, включающих изучение клиники, истории заболевания, клинико-лабораторных данных, показывает, что у мужчин, факторов, ведущих к бесплодию меньше, чем у женщин, и выявляются они легче.
Корректно воссозданная картина истории заболевания, урогенитальное обследование, анализ спермограммы предоставляют вполне полную информацию об основных причинах бесплодия у мужчин.
Какие методы используют для выявления мужского бесплодия?
 Рассмотрим, из каких этапов состоит диагностика мужского бесплодия. Диагностика включает клинические методы и диагностические лабораторные методы.
Рассмотрим, из каких этапов состоит диагностика мужского бесплодия. Диагностика включает клинические методы и диагностические лабораторные методы.Клинические методы :
- опрос пациента
- общее медицинское обследование (общий анализ крови, общий анализ мочи, биохимические показатели сыворотки крови)
- урогенитальное обследование
- обследование смежными специалистами – генетиками, сексопатологом, терапевтом (по необходимости)
- исследование сока простаты и секрета семенных пузырьков
- обследование на инфекции, передающиеся половым путем: уреаплазмоз, хламидиоз, микоплазмоз, вирус простого герпеса, цитомегаловирус
- бактериологическое исследование спермы
- узи органов малого таза и щитовидной железы
- флюорография органов грудной клетки
- определение антиспермальных антител
- термография органов мошонки
- гормональный профиль (определение концентраций мужских половых гормонов)
- медико-генетическое консультирование
- рентгенологические методы: исследование черепа, исследование почечных сосудов
- биопсия яичек (по показаниям)
Причины развития мужского бесплодия – факторы основные и дополнительные
 В общем же, нарушение детородной способности мужчин в настоящее время обусловлено увеличением частоты заболеваний половых органов, влиянием вредных факторов внешней среды, повышенной аллергизацией, аномалиями развития половых органов, широким и бесконтрольным применением лекарственных препаратов, и табакокурением.
В общем же, нарушение детородной способности мужчин в настоящее время обусловлено увеличением частоты заболеваний половых органов, влиянием вредных факторов внешней среды, повышенной аллергизацией, аномалиями развития половых органов, широким и бесконтрольным применением лекарственных препаратов, и табакокурением.Причины, приводящие к нарушению развития сперматозоидов достаточно многообразны. Предпочтительнее разделить их на основные, то есть наиболее часто встречающиеся, и на дополнительные, имеющие как самостоятельное значение, так и, действующие в совокупности с часто встречающимися.
К основным причинам относятся :
- инфекционно-воспалительные заболевания мочеполовой сферы
- врожденные аномалии развития половых органов ( , эписпадия, гипоспадия)
- изолированные нарушения семенной жидкости
- иммунологические факторы
- патозооспермия неясной причины
- заболевания других органов и систем (туберкулез, цирроз печени, хронические заболевания дыхательных путей, сахарный диабет, эпидемический паротит, осложненный орхитом, хроническая почечная недостаточность и ряд других)
- хирургические вмешательства на мочеполовых органах, по поводу паховой грыжи, гидроцеле, операции на мочевом пузыре, стриктуры уретры и другие
- определенные консервативные виды лечения: химиотерапия, лучевая терапия, гормонотерапия, применение сульфаниламидов, нитрофурановых производных, транквилизаторов, средств, снижающих артериальное давление
- применение наркотических средств
- сексуальные и эякуляторные нарушения
- эндокринное бесплодие (гипоталамического-гипофизарного происхождения – первичный гипогонадизм, вторичный гипогонадизм; гиперпролактинемия, тестостерондефицитные состояния)
- привычные внешние интоксикации: злоупотребление алкоголем, курением
- профессиональные внешние интоксикации: контакт с некоторыми органическими и неорганическими соединениями и веществами, воздействие ионизирующей радиации
- тепловой фактор: работа в условиях высоких и низких температур, длительное лихорадочное состояние с повышением температуры тела свыше 38 °С
- травматическое повреждение органов мошонки
- несбалансированная диета
- психологический фактор – конфликтные ситуации между супругами
Классификация видов мужского бесплодия в зависимости от причины
 В настоящее время врачами используется классификация видов мужского бесплодия, разработанная всемирной организацией здравоохранения совместно с центрами репродукции. В основе этой классификации лежат причинные факторы.
В настоящее время врачами используется классификация видов мужского бесплодия, разработанная всемирной организацией здравоохранения совместно с центрами репродукции. В основе этой классификации лежат причинные факторы.Диагностические критерии мужского бесплодия:
- психосексуальные расстройства
- причин бесплодия не выявлено
- изолированная патология семенной плазмы
- ятрогенные причины (прошлые медицинские манипуляции)
- системные заболевания
- врожденные аномалии
- приобретенные повреждения яичек (например, травма, ожог, переохлаждение)
- варикоцеле
- половых желез
- иммунологический фактор
- эндокринные причины (нарушения работы желез внутренней секреции)
- идиопатическая олигозооспермия
- идиопатическая астенозооспермия
- идиопатическая тератозооспермия
- обструктивная азооспермия
- идиопатическая азооспермия
Обобщая все сказанное выше, можно сказать, что основными причинами мужского бесплодия являются: инфекции половых органов, варикоцеле, олигозооспермия, астенозооспермия, тератозооспермия. В трети случаев имеет место сочетание двух или более факторов.
Иммунологическое бесплодие – причины, механизмы развития, диагностика
Почему развивается иммунологическое бесплодие
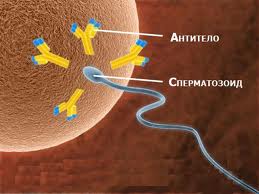 Частота иммунологического бесплодия в различных популяциях составляет 5-15%. Иммунологические нарушения процесса формирования полноценной плодовитой спермы и развития сперматозоидов связаны с наличием специфических антител к половым клеткам (сперматозоидам). В связи с данными иммунологическими аспектами в настоящее время происходит интенсивное развитие и совершенствование нового направления в иммунологии – иммунологии репродукции (размножения). Методы этой отрасли медицины разрабатывают современные диагностические тесты на клеточном и молекулярном уровнях для выяснения иммунологических причин бесплодия.
Частота иммунологического бесплодия в различных популяциях составляет 5-15%. Иммунологические нарушения процесса формирования полноценной плодовитой спермы и развития сперматозоидов связаны с наличием специфических антител к половым клеткам (сперматозоидам). В связи с данными иммунологическими аспектами в настоящее время происходит интенсивное развитие и совершенствование нового направления в иммунологии – иммунологии репродукции (размножения). Методы этой отрасли медицины разрабатывают современные диагностические тесты на клеточном и молекулярном уровнях для выяснения иммунологических причин бесплодия.Виды антиспермальных антител и характер их действия. Типы иммунологических нарушений различных стадий процесса оплодотворения
Но вернемся к антиспермальным антителам. Различные изменения иммунной регуляции в организме ведут к образованию антиспермальных антител – иммуноглобулинов классов G, M, A. По характеру воздействия антиспермальные антитела бывают спермоиммобилизирующие (обездвиживающие), спермоагглютинирующие (склеивающие) и спермолизирующие (растворяющие). Такие антитела могут обнаруживаться в крови у одного или у обоих партнеров, сперме, слизистой шеечного канала женщин. При помощи метода непрямой иммунофлуоресценции (НИФ) можно выявить антиспермальные антитела и определить их расположение на поверхности различных отделов сперматозоидов. Наиболее часто местом прикрепления антител является тело, особенно хвостовой отдел, что ведет к их обездвиживанию. Расположение антител на головке сперматозоидов не влияет, как правило, на подвижность сперматозоидов, но может обуславливать нарушение процессов проникновения сперматозоидов к яйцеклетке и вовнутрь яйцеклетки.В зависимости от класса иммуноглобулинов, места выявления и количества антиспермальных антител, связанных с поверхностью сперматозоида, выявляются следующие типы нарушений :
- нарушение механики транспорта сперматозоидов в половых путях женщины
- нарушения нормального развития и роста сперматозоидов, ведущего к олигозооспермии
- угнетение подвижности сперматозоидов от астенозооспермии до некрозооспермии
- подавление процесса оплодотворения яйцеклетки сперматозоидом
- отсутствие имплантации зародыша в слизистую оболочку матки женщины
Каковы причины появления данных антиспермальных антител у мужчин и женщин?
 В мужских половых железах половые клетки появляются уже после того, как иммунная система организма «познакомилась» с тканями собственного организма и приобрела к ним толерантность (распознает их как свои). В яичках имеется специальный барьер, препятствующий взаимодействию половых клеток с клетками иммунной системы. А всевозможные факторы, повреждающие этот барьер, вызывают иммунные реакции. К таким факторам относят следующие:
В мужских половых железах половые клетки появляются уже после того, как иммунная система организма «познакомилась» с тканями собственного организма и приобрела к ним толерантность (распознает их как свои). В яичках имеется специальный барьер, препятствующий взаимодействию половых клеток с клетками иммунной системы. А всевозможные факторы, повреждающие этот барьер, вызывают иммунные реакции. К таким факторам относят следующие:- воспалительные заболевания яичка, придатка яичка, семенных пузырьков, простаты (орхит, простатит)
- хирургические вмешательства и травматические повреждения (грыжесечение, вазэктомия)
- нарушения кровообращения в мужских половых органах (варикоцеле, застой крови в малом тазу)
- некоторые вирусные инфекции ( , также известный под названием «свинка»)
- воздействие на мошонку высоких и низких температур
Как проходит иммунная реакция на сперматозоиды в организме женщины?
Механизмы развертывания иммунной реакции на сперматозоиды в организме женщины изучены меньше, чем у мужчин. Однако неопровержимым является факт, что половая система женского организма при определенных условиях получает возможность многократно «встречаться» со спермой мужчины (с чужеродными антигенами сперматозоидов – соответственно). То есть, чем больше половых партнеров у женщины, тем, следовательно, и обширнее контакт женской половой сферы с различными антигенами разных сперматозоидов. За счет такого частого иммунологического стимулирования получают возможность формироваться и инициироваться как системные, так и местные иммунные реакции с образованием антител против сперматозоидов. Способствовать и поддерживать данный механизм образования антител против сперматозоидов могут воспалительные заболевания женской половой сферы (в основном хронические и вялотекущие), генитальный эндометриоз, высокая степень общей аллергизации организма и некоторые другие причины.В некоторых научных публикациях отмечено появление и значительное увеличение количества антиспермальных антител в сыворотке крови и шеечной слизи цервикального канала у женщин, страдающих бесплодием, которым вводили в половые пути сперму мужа или донора.
При этом любопытным является тот факт, что степень увеличения содержания количества антител была прямо пропорциональна количеству проведенных манипуляций по введению спермы. То есть чем больше было совершено попыток введения донорской спермы в половые пути женщины, тем выше концентрация антител против сперматозоидов. Возможной причиной такой реакции иммунной системы женщины в данном случае является поступление в половые пути женщины сперматозоидов, лишенных своего естественного биологического «микроокружения» (семенного секрета). А ведь именно семенной секрет содержит вещества, которые называются иммуноподавляющими факторами. Данные иммуноподавляющие факторы угнетают иммунные механизмы в половых путях женщины, в результате чего антитела против сперматозоидов не синтезируются, и сперматозоид может оплодотворить яйцеклетку.
Часто в органах женской половой сферы антиспермальные антитела вызывают и местные иммунные реакции. Наиболее частым местом реализации таких реакций иммунитета является шейка матки. В ограниченной степени в этих реакциях принимает участие эндометрий, маточные трубы, реже – влагалище.
Причина развития местной иммунной реакции на сперматозоиды в половых путях женщины
 Какова причина данного явления? Все дело в наличии в слизистой оболочке шеечного канала (канала шейки матки) большого количества плазмоцитов (плазматических клеток). Плазматические клетки способны синтезировать отдельные компоненты иммуноглобулинов класса А. Помимо иммуноглобулинов класса А в шеечной слизи выявляются и другие классы иммуноглобулинов, участвующих в местных реакциях, например иммуноглобулины класса G.
Какова причина данного явления? Все дело в наличии в слизистой оболочке шеечного канала (канала шейки матки) большого количества плазмоцитов (плазматических клеток). Плазматические клетки способны синтезировать отдельные компоненты иммуноглобулинов класса А. Помимо иммуноглобулинов класса А в шеечной слизи выявляются и другие классы иммуноглобулинов, участвующих в местных реакциях, например иммуноглобулины класса G.Различные исследователи установили зависимость между концентрацией антиспермальных антител у мужчин и снижением подвижности сперматозоидов, повышением агглютинирующей способности (склеивающей способности) сперматозоидов и нарушениями способности сперматозоидов проникать через слизистую пробку шеечного канала матки. Тем не менее, следует отметить, что циркулирующие в крови антиспермальные антитела не всегда влияют на процесс оплодотворения. Это объясняется их отсутствием в половых путях или, при наличии их там, действием иммуноподавляющих факторов секрета семенных пузырьков или шеечной слизи.
Таким образом, антиспермальный иммунный эффект есть результат нарушения сложной системы баланса нормальных защитных механизмов. Данные защитные механизмы половых органов мужчин и женщин включают в себя следующие факторы: защитный и иммунный барьер яичек, защитные иммуноподавляющие свойства семенной жидкости, общие защитные иммунные регуляторные механизмы целостного мужского и женского организмов.
Где чаще всего обнаруживаются антиспермальные антитела?
Различные исследователи указывают, что частота выявления антиспермальных антител у супругов, состоящих в бесплодном браке, составляет для мужчин 15%, а для женщин – 32%. Экспериментально и практически определено, что чаще всего антиспермальные антитела обнаруживаются в эякуляте (одинарной порции спермы) и шеечной слизи. Таким образом, наиболее подходящим материалом для выявления антиспермальных антител служат семенная жидкость и слизь цервикального канала.
Следует отметить, что наличие у одного или у обоих партнеров антиспермальных антител, вовсе не означает, что беременность не может наступить. Антиспермальные антитела могут снижать вероятность наступления беременности, но не всегда препятствуют наступлению беременности.
Методы выявления и исследования антиспермальных антител
 Какие же существуют методы определения антиспермальных антител? Все методы подразделяются на две группы. Первая группа – исследование общего иммунитета, вторая – исследование местного .
Какие же существуют методы определения антиспермальных антител? Все методы подразделяются на две группы. Первая группа – исследование общего иммунитета, вторая – исследование местного .Исследование общего иммунитета включает в себя лабораторно-диагностические методы (определение иммунного статуса, определение антиспермальных антител в сыворотке крови обследуемых партнеров). Исследование местного иммунитета также проводится лабораторно-диагностическими методами и биологическими . К таким лабораторно-диагностическим методам относят следующие:
- микроспермагглютинация
- макроспермагглютинация
- спермоиммобилизация
- проточная цитофлюорометрия
- непрямой флюоресценции
- проба на совместимость и проникающую способность сперматозоидов (пенетрационную способность)
- посткоитальный тест – определение подвижности сперматозоидов в шеечной слизи
- тест J. Kremer (измерение пенетрационной способности сперматозоидов в капиллярных трубочках)
- проба Курцрока-Миллера (оценивается проникающая способность сперматозоидов в шеечную слизь)
- проба по Буво-Палмеру (перекрестный посткоитальный тест – проходит с использованием спермы донора и шеечной слизи)
- MAR- тест (mixed antiglobulin reaction)
- тест пенетрации прозрачной зоны яйцеклетки (выяснение способности сперматозоида соединяться с мембраной лишенных оболочки яйцеклеток хомячка, которая характеризует способность сперматозоида к пенетрации)
- оплодотворение яйцеклеток in vitro (в пробирке) – тест перекрестного оплодотворения с использованием сперматозоидов донора и зрелых яйцеклеток
- изучение биохимических показателей влагалищной слизи в зависимости от фазы менструального цикла (определение кислотности (рН), концентрации глюкозы, хлоридов и других показателей).
Метод проточной цитофлюорометрии выявляет процент сперматозоидов, нагруженных антиспермальными антителами классов A, G, M, а также позволяет определить антитела количественно. Важно то, что этот метод позволяет осуществлять контроль динамики количества антител в ходе проводимого комплексного лечения.
Принципы лечения мужского бесплодия
 Методы лечения мужского бесплодия – хирургическое, консервативное и альтернативное
Методы лечения мужского бесплодия – хирургическое, консервативное и альтернативное
По завершению комплексного обследования и выявления причин, приведших к формированию бесплодия, назначается лечение. Условно методы лечения можно разделить на хирургические, альтернативные и консервативные. Как правило, основная задача лечения – устранение причин, вызвавших бесплодие в данном конкретном случае.
Как необходимое условие успешной терапии бесплодия выступает устранение влияния неблагоприятных факторов (производственных, бытовых, семейных, социальных), нормализация режима питания, труда и отдыха. В некоторых случаях выполнение этих рекомендаций может способствовать нормализации развития мужских половых клеток (сперматозоидов) даже без специального лечения. При этом правильное использование диагностических алгоритмов позволяет повысить частоту наступления беременности на 20%.
В каких случаях прибегают к хирургическому лечению мужского бесплодия
В каких случаях приходится прибегать к хирургическому лечению мужского бесплодия? Показаниями для хирургического вмешательства служат следующие выявленные патологические состояния: обструкция (сужение) семявыносящих протоков, варикоцеле, различные врожденные аномалии мужских половых органов (крипторхизм и другие).Консервативное лечение мужского бесплодия, – какие группы лекарственных средств используются
В лекарственной терапии мужского бесплодия используются следующие группы препаратов:- гормональные лекарственные препараты
- андрогены
- антиэстрогены
- гонадотропины
- ингибиторы секреции пролактина
- рилизинг-гормоны
- негормональные лекарственные средства
- иммуномодуляторы
- ферментные препараты
- вазопротекторные препараты
- биогенные препараты
- корректоры половой функции
 Гормональная терапия с целью лечения мужского бесплодия может осуществляться в следующих видах – заместительная, подавляющая и стимулирующая гормонотерапия
.
Гормональная терапия с целью лечения мужского бесплодия может осуществляться в следующих видах – заместительная, подавляющая и стимулирующая гормонотерапия
.Заместительная гормонотерапия
представляет собой введение гормона извне с целью устранения внутреннего дефицита гормона. Успешно поддаются лечению состояния, связанные с пониженным уровнем мужских половых гормонов, например – нарушения развития и роста сперматозоидов, сексуальной функции, гипогонадизм (недоразвитие половых желез).
Подавляющая гормонотерапия
заключается во введении гормональных препаратов в повышенных дозах в течение определенного периода времени (3-4 месяца) с целью вызвать опосредованно угнетение выработки собственных половых гормонов, и, как следствие, подавление развития сперматозоидов. После отмены введения повышенных доз гормонов извне происходит восстановление выработки собственных половых гормонов до уровня, который превосходит исходный, то есть до лечения. Однако в настоящее время заместительная гормонотерапия не имеет широкого распространения.
Суть стимулирующего вида гормонотерапии
заключается в использовании небольших доз гормональных препаратов с целью оказания стимулирующего влияния на общие обменные, иммунные и воспалительные процессы. Данный вид гормонотерапии не приводит к развитию серьезных изменений в системе эндокринной регуляции половых желез.
В лечении тестостерондефицитных состояний используют андрогены – препараты, представляющие собой аналоги мужского полового гормона тестостерона. Препараты этой группы бывают для перорального (через рот), парентерального (внутривенного) введения, аппликаторы и имплантанты.
Длительность гормонотерапии
Курс лечения продолжается в течение времени развития сперматозоидов, то есть 12-15 недель. Во время прохождения курса лечения надлежит каждые три месяца проводить контроль динамики лечения. Объем и очередность контрольных обследований определяется лечащим врачом. При получении положительных результатов лечение может быть продлено и до 9 месяцев. При появлении в процессе лечения побочных эффектов необходимо обратиться к врачу для снижения дозы препарата.
Как проводится мониторинг состояния пациента во время лечения гормонами? Какие побочные эффекты имеют препараты мужских половых гормонов
Андрогены обладают многочисленными побочными эффектами, такими как: себорея (перхоть), акне (угревая сыпь), нарушение функции печени, повышение концентрации гемоглобина, задержка жидкости в организме, гинекомастия, повышение сексуальной активности. Ввиду наличия многочисленных побочных эффектов при применении андрогенов необходимо проводить мониторинг весоростовых показателей человека, оценивать субъективное самочувствие пациента, производить анализ спермограммы, осуществлять биохимический и клинический анализ крови ( , гематокрит, печеночные ), определять уровень пролактина, тироксина, лютеинизирующего гормона, фолликулостимулирующего гормона, простат специфического антигена, а также делать и урофлоуметрию.
Противопоказание к гормонотерапии мужского бесплодия
Необходимо помнить, что абсолютным противопоказанием к назначению андрогенов является новообразование простаты, поэтому до начала терапии андрогенами следует исключить наличие данной патологии с помощью проведения теста на уровень простат специфического антигена (ПСА).
Что такое альтернативные методы лечения мужского бесплодия?
 При неэффективности консервативного и хирургического лечения бесплодия предусматриваются альтернативные методы лечения. К альтернативным методам лечения относятся вспомогательные репродуктивные технологии (например, искусственная инсеминация, экстракорпоральное оплодотворение). Следует иметь в виду, что к этим методам прибегает лишь 3-4 бесплодные пары из 1000.
При неэффективности консервативного и хирургического лечения бесплодия предусматриваются альтернативные методы лечения. К альтернативным методам лечения относятся вспомогательные репродуктивные технологии (например, искусственная инсеминация, экстракорпоральное оплодотворение). Следует иметь в виду, что к этим методам прибегает лишь 3-4 бесплодные пары из 1000.
На сегодняшний день одной из актуальных проблем медицины и общества является мужское бесплодие. Оно встречается с такой же частотой, что и женское, и приводит как к личной трагедии мужчины, так и к распаду семьи. Диагноз «бесплодие» имеет место в том случае, если пара стремится забеременеть, не использует ни один из видов контрацептивов, но в течение 12 месяцев их попытки безуспешны. В такой ситуации женщина и мужчина должны быть обследованы с целью выявления причин и последующего их устранения.
О том, почему развивается мужское бесплодие, о признаках, принципах диагностики и лечения этого состояния вы узнаете из нашей статьи.
Причины
Вызвать бесплодие у мужчины может целый ряд патологических процессов, обусловливающих нарушение выработки половых гормонов, изменения состава, свойств спермы, отсутствие путей ее оттока.
- Нарушения со стороны нервной системы. Сперматогенез регулируется сложными физиологическими процессами, в которых принимают участие 4 структуры: кора больших полушарий головного мозга, система гипоталамус-гипофиз и мужские половые железы – яички, а также некоторые другие железы внутренней секреции. Первой на стресс реагирует центральная нервная система: тяжелая психическая травма нарушает работу гипоталамуса, в нем уменьшается выработка ряда гормонов, что приводит к снижению или полному отсутствию сперматозоидов в эякуляте (олиго- и азооспермии соответственно). Психоэмоциональные стрессы вызывают дисбаланс и в работе вегетативной нервной системы. Это также может привести к стерильности мужчины даже при удовлетворительном состоянии яичек. Повреждение подвздошно-пахового нерва (например, во время операции по удалению грыжи или же в послеоперационном периоде по причине рубцовых изменений в тканях половых путей) нередко влечет за собой дегенерацию и даже атрофию яичек.
- Генетические и врожденные факторы. Частота врожденных патологий яичек сегодня составляет порядка 4-5 %, то есть они имеют место практически у каждого двадцатого мужчины. Это (неопущение яичка в мошонку), монорхизм (отсутствие 1 яичка), анорхизм (врожденное отсутствие в мошонке обоих яичек), дисгенезия (нарушение развития) половых желез и прочие нарушения.
- Инфекции. Причиной бесплодия у мужчины могут стать такие заболевания:
- (один из ведущих этиологических факторов; приводит к воспалению яичка – орхиту, с поражением всех его тканей);
- сыпной и брюшной тифы;
- бруцеллез;
- сепсис;
- и так далее.
Инфекционные болезни обусловливают более трети случаев мужского бесплодия. Возбудитель зачастую выделяет токсины, которые повреждают сперматогенный эпителий (ткань яичка, отвечающую за выработку компонентов спермы), нарушают трофику (питание) яичек.
4. Интоксикации. Экология, химические, профессиональные вредности в условиях возрастающей индустриализации становятся причиной бесплодия мужчины все чаще. Интоксикации могут воздействовать непосредственно на ткани яичка или же на нервную систему в целом с последствиями, описанными в пункте 1.
5. Пищевые добавки, лекарственные препараты, промышленные соединения, пестициды – воздействию этих факторов человек подвергается ежедневно, а многие из них являются мутагенами и повреждают зародышевый эпителий яичка. Особенно опасны для мужчин следующие яды:
- сероуглерод;
- ртуть;
- свинец;
- фосфор;
- марганец;
- аммиак;
- бензол и другие.
Постоянный контакт с этими ядами может стать причиной развития у мужчины бесплодия. Также достаточно опасны в данном отношении выхлопные газы автотранспорта и кислородная недостаточность, особенно на фоне стрессов и переутомления.
Оказывают отрицательное воздействие на ткани яичек, вырабатывающие сперму, некоторые антибиотики (особенно гентамицин, калиевая соль пенициллина и прочие) и сульфаниламиды (в частности, триметоприм), нитрофураны, а также эстрогены и цитостатики.
Хронические интоксикации никотином и алкоголем вызывают значительные изменения эякулята в виде снижения подвижности и появления патологических форм сперматозоидов.
6. Дефицит питания. Пищевой фактор также очень важен для полноценного сперматогенеза. К патологическим изменениям в тканях яичек может привести не только абсолютное голодание, но и голодание частичное, а также недостаточное питание. Особую важность имеет рациональное питание детей и подростков. Следует знать, что дегенеративные изменения при этом возникают не только в тканях яичек, но и в гипоталамо-гипофизарной системе.
7. Ионизирующее излучение. Облучение может являться как непосредственным причинным фактором бесплодия (происходит гибель клеток зародышевого эпителия), так и оказывать мутагенное действие (приводить к аномалиям процесса выработки спермы у потомков облученного мужчины).
8. Патология эндокринных желез и других органов. Одним из проявлений ряда заболеваний является нарушение функции яичек. Однако если болезнь протекает не тяжело, эти расстройства часто не диагностируются, поскольку также не выражены, а в случае тяжелого течения основного заболевания вопрос плодовитости уходит на второе место и главной целью пациента становится устранение основной болезни под контролем врача. После выздоровления же сперматогенез, как правило, восстанавливается.
9. Перегрев. Оптимальная температура для выработки компонентов спермы – на 2-3 °С ниже температуры всего тела. Перегрев повреждает ткани яичка и приводит к их дегенерации. Даже непродолжительное повышение общей температуры тела до фебрильных значений (39 °С и выше) нарушает процесс образования спермы, а налаживается он лишь спустя 2-3 месяца после выздоровления. Здесь имеет значение как общая (инфекционное заболевание, работа в горячих цехах), так и местная (грыжа яичка, ) гипертермия.
10. Переохлаждение. Воздействие на яичко низких температур также приводит к повреждению клеток, продуцирующих сперму. Однако случаи бесплодия именно по этой причине достаточно редки, поскольку для нарушения сперматогенеза необходимо, чтобы яичко в мошонке подвергалось воздействию температуры менее -10 °С в течение хотя бы часа.
11. Расстройства кровообращения. Сперматогенный эпителий высоко чувствителен даже к кратковременной ишемии, поэтому заболевания, нарушающие приток крови в яички (в частности, грыжа или ), могут стать причиной бесплодия. Также этому способствует застой крови в половых органах (например, варикоцеле (варикозное расширение вен яичка), аномалии строения венозного сплетения в области мочеполовых органов и другие болезни).
12. Травматические повреждения половых органов. В зависимости от характера и силы травмы, она может вызвать кровотечение, воспалительный процесс, некроз пораженных тканей, облитерацию (закупорку просвета) семявыносящих путей, сдавление их и/или кровеносных сосудов, несущих кровь к яичку, гематомой и другие патологические изменения. Результатом их становятся обратимые либо необратимые патологические изменения в тканях яичек или семявыносящих путей.
13. Аутоиммунные процессы в области половых желез. Сперматогенный эпителий функционирует нормально благодаря наличию между кровью и содержимым семенных канальцев так называемого гематотестикулярного барьера, который пропускает одни клетки и не пропускает другие. В результате перегревания, переохлаждения, инфекционных болезней, нарушений кровообращения проницаемость этого барьера повышается, и компоненты спермы могут попасть в кровоток. Они, как известно, являются антигенами, поэтому организм реагирует на них образованием антител к клеткам семенных канальцев, вырабатывающих сперму. Развивается аутоиммунное бесплодие.
Механизм развития и классификация бесплодия

Выделяют 5 форм мужского бесплодия:
- секреторную;
- экскреторную;
- аутоиммунную;
- сочетанную;
- относительную.
Рассмотрим каждую из них подробнее.
Секреторное бесплодие
Связано оно, как правило, со снижением функции яичка - гипогонадизмом. Существует 2 вида этого состояния: первичный и вторичный.
При первичном гипогонадизме патологический процесс локализован непосредственно в тканях яичка. Это могут быть как врожденные аномалии развития или крипторхизм, так и повреждения травматической или инфекционной природы. Данная форма заболевания сопровождается усиленной выработкой гонадотропных гормонов – в крови их концентрация повышена.
Вторичный гипогонадизм имеет место при поражении гипофиза, гипоталамуса, эндокринных органов. Он развивается при опухолях, нейроинфекциях, травмах головного мозга и заключается в резком снижении выработки гонадотропинов, что приводит к гипофункции яичек. При поражении простаты, семенных пузырьков и других эндокринных желез также развивается недостаточность яичек. Содержание гонадотропных гормонов при этом может повышаться, снижаться либо оставаться в пределах нормальных значений.
Экскреторное бесплодие
Является следствием болезней или же пороков развития придаточных половых желез, мочеиспускательного канала, закупорки просвета семявыносящих протоков, а также асперматизма. Эякулят при этом либо утрачивает свои свойства (в связи с отсутствием в нем сперматозоидов или изменением их строения и свойств), либо имеет нормальный состав, но не может попасть в половые пути женщины.
Асперматизмом называют состояние, характеризующееся отсутствием семяизвержения при половом акте. Возникает оно в результате нарушения функций нервной системы (как центральной, так и периферической) и тоже считается формой экскреторного бесплодия у мужчины.
Иммунное бесплодие
Может иметь место при иммунологическом конфликте между мужчиной и женщиной, развивающемся в ответ на поступление спермы, являющейся антигеном, во влагалище женщины. Это так называемая изоиммунная форма бесплодия. Риск развития такого конфликта могут повышать нарушения в системе иммунитета, несовместимость по группам крови и некоторые другие факторы.
Аутоиммунная форма бесплодия возникает при нарушении проницаемости гематотестикулярного барьера. Причины этого состояния описаны выше.
Сочетанное бесплодие
Сочетает в себе гормональные нарушения и экскреторный компонент.
Относительное бесплодие
Такой диагноз выставляется в том случае, если после полного обследования мужчины и женщины патологические изменения ни у одного из них не выявлены. Данный термин применяется с большой осторожностью, поскольку необнаружение патологии не означает, что ее нет – возможно, это связано с несовершенством обследования.
Признаки бесплодия у мужчины
Как было сказано в начале статьи, ведущим признаком бесплодия у мужчины является ненаступление беременности при регулярных (2 раза в неделю) половых актах в течение 12 месяцев при условии, что контрацептивы не применялись, женщина полностью обследована и патологии у нее не выявлено (хотя возможны ситуации, когда и мужчина, и женщина бесплодны).
Диагностика
 В большинстве случаев излечить бесплодие можно, для этого нужно обратиться к врачу и пройти обследование.
В большинстве случаев излечить бесплодие можно, для этого нужно обратиться к врачу и пройти обследование. Объем диагностических мероприятий включает в себя:
- сбор анамнеза;
- общее обследование;
- исследование спермы;
- диагностику выделительной функции яичек и других желез;
- биопсию тестикул;
- генитографию.
Рассмотрим подробнее.
Анамнез
Поскольку причин мужского бесплодия множество, выявить их поможет лишь тщательно собранный анамнез. Имеют значение:
- возраст пациента (чем мужчина старше, тем ниже оплодотворяющая способность спермы);
- профессия (условия труда: гипертермия, промышленные яды и другие токсичные вещества);
- вредные привычки (алкоголь, курение);
- хронические инфекционные или иные болезни головного мозга и других органов;
- травматические повреждения и инфекционные процессы в области половых органов;
- оперативные вмешательства на половых органах;
- прием ряда лекарственных препаратов;
- сидячий, малоподвижный образ жизни.
Также важна продолжительность брака, использование контрацептивов, факт наличия детей.
Общее обследование
Здесь врач обращает пристальное внимание на физическое развитие, телосложение мужчины, характер оволосения, состояние кожных покровов, мышечно-скелетной системы, развитие наружных половых органов.
При недостатке в организме мужского полового гормона – тестостерона – нарушается внешний вид мужчины: плохо растут усы и борода, слабо развиты мышцы, ухудшается потенция.
При осмотре наружных половых органов могут быть выявлены аномалии их развития, воспалительные процессы, последствия травм, опухоли и иная патология.
Исследование эякулята

Этот метод исследования очень важен в диагностике. Получают эякулят, как правило, путем мастурбации, реже – используя прерванный половой акт. Затем проводят макро- и микроскопические исследования, а также оценивают биохимические и иммунологические показатели. Перед тем, как сдавать анализ, мужчине рекомендуют воздерживаться от половых отношений в течение 4-6 дней. Необходимо, чтобы эякулят был собран полностью, так как в разных его порциях содержится разное число сперматозоидов.
В течение примерно получаса после получения эякулят разжижается, поэтому приступают к исследованию под микроскопом только по истечении этого времени.
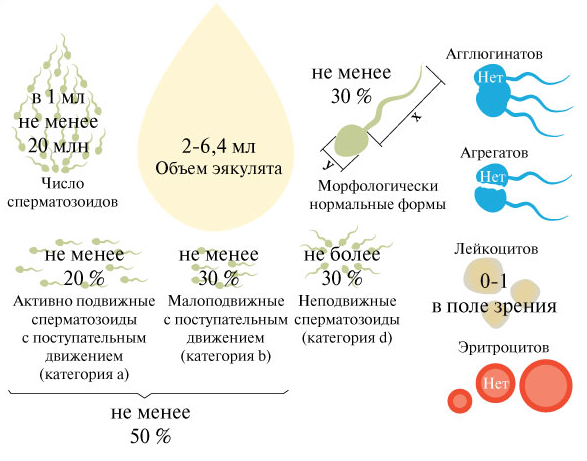
При макроскопическом исследовании оценивают объем, цвет, запах, вязкость, рН эякулята. В норме его количество – 2-5 мл, запах напоминает таковой цветов каштана, цвет – молочный, вязкость – 0,1-0,5 см нити, образующейся между поверхностью эякулята и стеклянной палочки, которую достают из него, рН – 7.3-7.7.
При исследовании под микроскопом оценивают агглютинацию (склеивание) сперматозоидов, их качественный и количественный состав, а также состав добавочных клеток эякулята.
Особое значение при оценке качества эякулята играет подвижность сперматозоидов, поскольку уменьшение ее приводит к снижению вероятности наступления беременности. Здоровые, нормальные сперматозоиды двигаются прогрессивно поступательно и вращаются будто по спирали вокруг своей оси. Таких клеток должно быть не менее 75-80 %.
Чтобы определить общее число сперматозоидов, используют специальную формулу. Нижняя граница нормы – 50-60 млн. клеток в 1 мл эякулята. Все, что ниже этого значения, называют олигозооспермией, которой выделяют 3 степени:
- I – легкая степень; число сперматозоидов – 60-30*10 9 /л; способность к оплодотворению снижена;
- II – средняя степень; число сперматозоидов – 29-10*10 9 /л; способность к оплодотворению существенно снижена;
- III – тяжелая степень; число сперматозоидов – менее 10*10 9 /л; оплодотворение невозможно.
Если в 1 мл эякулята обнаруживается более, чем 200 млн сперматозоидов, это называют полизооспермией. При этом, как правило, основным его компонентом являются сперматозоиды с низкой способностью к оплодотворению.
Если в эякуляте обнаруживаются исключительно мертвые сперматозоиды и оживить их невозможно, это некроспермия.
Азооспермия – если в эякуляте имеются клетки сперматогенеза, а сперматозоиды не обнаруживаются.
Аспермия – если в эякуляте нет ни сперматозоидов, ни клеток сперматогенеза.
Тератозооспермия – состояние эякулята, при котором более трети сперматозоидов составляют дегенеративные их формы.
Астенозооспермия – состояние, при котором число недостаточно подвижных форм сперматозоидов составляет более трети.
Асперматизм – состояние, характеризующееся отсутствием выделения спермы при половом акте.
Оценивают и морфологию сперматозоидов, определяют процент нормальных и измененных форм. Могут быть обнаружены юные формы этих клеток, формы с измененной головкой, шейкой, хвостом, а также старые формы. В норме процент морфологически измененных форм не должен превышать 24 %.
Клеток сперматогенеза и других клеточных элементов в норме не более 10 %.
Биохимическое исследование эякулята
В составе семенной жидкости здорового мужчины имеются углеводы, липиды, белки, аминокислоты, гормоны, ферменты, витамины и иные вещества. От концентрации каждого из них также зависит способность сперматозоидов к оплодотворению. Наибольшую значимость в данном отношении имеют фруктоза и лимонная кислота.
Фруктоза образуется в семенных пузырьках. Концентрация ее в эякуляте составляет в норме 14 ммоль/л. Снижение уровня этого вещества является признаком недостатка в организме пациента мужских половых гормонов (андрогенов).
Лимонная кислота синтезируется в простате. В семенной жидкости здорового мужчины ее концентрация составляет 2-3 ммоль/л.
Иммунологические исследования
Помогают обнаружить в эякуляте антитела к сперматозоидам. Выделяют 3 их вида: сперматоагглютинирующие, сперматоиммобилизирующие и сперматогенные. Они вызывают агглютинацию (склеивание друг с другом), иммобилизацию (обездвиживание) сперматозоидов, а также разрушают ткань, вырабатывающую компоненты спермы.
Биологические пробы
При подозрении на несовместимость спермы и слизи шейки матки проводят пробу на совместимость и пенетрационную способность сперматозоидов.
Исследование секрета простаты
Имеет особое значение число в поле зрения лейкоцитов (норма – 6-8) и лецитиновых зерен. При наличии в простате воспалительного процесса количество этих элементов в секрете уменьшается.
Определение характера кристаллизации секрета простаты
Позволяет оценить эндокринную функцию яичек (при недостаточности андрогенов структура кристаллов нарушается или они вовсе отсутствуют).
Исследование гормонов
Определяют уровень в крови и моче тестостерона и эстрадиола, а также гонадолиберинов.
Биопсия яичек
Исследование строения ткани яичек позволяет определить характер патологического процесса и/или степень дегенеративных изменений в ней.
Как правило, используют открытую биопсию яичка (под местной анестезией разрезают кожу мошонки вскрывают лезвием белочную оболочку яичка и иссекают часть его паренхимы, дефект ушивают). Проводят такую операцию в условиях амбулатории.
Генитография
Так называют рентгеноконтрастное исследование семявыносящих путей. С его помощью можно оценить уровень и степень сужения семявыносящего протока, а также состояние его начального отдела, хвоста придатка и семенных пузырьков.
Проводят исследование под местной анестезией. Пунктируют семявыносящий проток и вводят в его просвет контрастное вещество, после чего исследуют его распространение по семявыносящим путям в рентгеновских лучах.
На основании результатов вышеперечисленных исследований врач устанавливает окончательный диагноз и определяется с планом лечебных мероприятий.
Принципы лечения бесплодия у мужчин
Тактика лечения напрямую зависит от того, какие причины привели к бесплодию.
Экскреторное бесплодие, возникшее вследствие воспалительных процессов в половых путях, подлежит консервативной терапии.
Окклюзии (закупорки просвета) семявыносящих протоков устраняются обычно хирургическим путем.
Эффективность лечения определяют путем повторного исследования эякулята и проведения других методов диагностики.
Общие мероприятия
Больному следует:
- бросить курить;
- отказаться от алкоголя;
- прекратить прием некоторых лекарственных препаратов;
- исключить воздействие на организм неблагоприятных профессиональных факторов, изменить условия труда;
- избегать психоэмоциональных стрессов, переутомления;
- вести активный образ жизни;
- регулярно и полноценно питаться.
Также очень важно соблюдать режим половой жизни. Частые половые контакты снижают способность спермы к оплодотворению, поскольку число зрелых сперматозоидов в ней уменьшается, а молодых форм – возрастает. Следствием редких половых актов становится увеличение числа старых сперматозоидов. Оптимальный срок воздержания – 3-5 дней. Следует учитывать и у партнерши, ведь именно в этот период происходит зачатие. После полового акта женщине рекомендуется находиться в горизонтальном положении еще 30-40 минут.
Общие лечебные мероприятия
Больному могут быть назначены:
- витаминотерапия (витамины А, группы В, Е, D, К, поливитамины) – нормализует генеративную функцию яичек;
- препараты фосфора (фитоферролактол, кальция глицерофосфат), глутаминовая кислота – при переутомлении и истощении нервной системы;
- настойка лимонника китайского, элеутерококка – при депрессивных расстройствах;
- (настойка пустырника, брома и другие) – при раздражительности, повышенном возбуждении;
- гепатопротекторы (эссенциале, метионин и другие) – для нормализации функций печени;
- биостимуляторы (ФИБС, экстракт алоэ и прочие) – с целью активизации процессов обмена веществ;
- консультации профильных специалистов – невропатолога, психотерапевта.
Лечение секреторного бесплодия
- При первичном гипогонадизме – (тестостерона пропионат, метилтестостерон и другие).
- При вторичном гипогонадизме – гонадотропины (хорионический, менопаузальный гонадотропин), прогестины (кломифен, гравосан, клостильбегит) или препараты, которые стимулируют их выделение (аевит, витамин В1, метиландростендиол и так далее).
Лечение экскреторного бесплодия
Зависит от того, какое заболевание его вызвало.
- При и эписпадии – оперативное вмешательство. При полном несогласии пациента на проведение операции – искусственная инсеминация (оплодотворение).
- При хронических воспалительных заболеваниях половых органов – препараты в зависимости от причинного фактора (антибиотики, сульфаниламиды и другие). Поскольку эти лекарственные средства сами по себе могут угнетать сперматогенез, применяют их параллельно с лекарственными средствами, предупреждающими негативное воздействие на печень и яички (цистеин, метионин, витамины и другие).
Оперативное вмешательство
Прямым показанием к нему является обструктивная азооспермия при подтвержденной путем биопсии сохранности сперматогенеза. Цель операции – восстановить проходимость семявыводящих путей.
Лечение иммунного бесплодия
Супругам рекомендуется проводить половые контакты с презервативом и лишь в период овуляции не предохраняться. При этом в организме женщины уменьшится количество антигенов к сперме мужчины и вероятность оплодотворения возрастет. Параллельно с этим мужчине или женщине (в зависимости от выявленных нарушений) назначают прием (цетиризин, лоратадин и прочие). Также с целью достижения антиаллергического эффекта могут быть использованы глюкокортикоиды (дексаметазон, преднизолон и другие).
При хроническом воспалительном процессе в организме мужчины ему может быть рекомендован прием иммуностимуляторов (тималин, Т-активин и другие).
Метод выбора в лечении иммунного бесплодия – искусственное оплодотворение. При этом женщине в канал шейки матки или в полость этого органа вводят сперму, только что полученную от мужа.
Профилактика
Чтобы не допустить развития бесплодия, мужчине следует внимательно относиться к своему здоровью, своевременно лечить заболевания, негативно влияющие на функцию размножения, а также предупреждать их развитие. Также ему необходимо соблюдать режим труда и отдыха, половой жизни, рационально питаться, не вести беспорядочных половых контактов, не принимать бесконтрольно лекарства, отказаться или хотя бы ограничить употребление алкоголя и курение.
Заключение
Бесплодие у мужчины – это не самостоятельная патология, а следствие целого ряда других заболеваний. Выставляется этот диагноз в случае ненаступления беременности в течение года регулярных половых контактов без применения средств контрацепции. Ведущим методом диагностики является исследование эякулята. Тактика лечения зависит от формы бесплодия и может включать в себя нормализацию образа жизни, прием ряда лекарственных препаратов или же хирургическое вмешательство. В большинстве случаев правильный диагностический подход и своевременно начатое адекватное лечение помогают восстановить способность мужчины к оплодотворению, однако иногда, к сожалению, изменения в его организме являются необратимыми, и восстановить генеративную функцию не представляется возможным.
К какому врачу обратиться
Лечением мужского бесплодия занимается врач-андролог. Также пациенту необходима консультация уролога. При нарушениях работы желез внутренней секреции показано лечение у эндокринолога. В случаях, когда бесплодие связано с патологией мозга, следует обследоваться у невролога и нейрохирурга.
Специалист медицинского центра «Медик» рассказывает о мужском бесплодии:
Первый канал, программа «Жить здорово» с Еленой Малышевой, рубрика «Про медицину», тема выпуска «Лечение мужского бесплодия» (с 32:20).













